Нормальная беременность – одноплодная беременность плодом без генетической патологии или пороков развития, длящаяся 37-41 недель, протекающая без акушерских и перинатальных осложнений. Нормальная беременность диагностируется при визуализации одного жизнеспособного эмбриона/плода (определяется сердцебиение эмбриона/плода) без пороков развития в полости матки при ультразвуковом исследовании (УЗИ) органов малого таза и плода. Жалобы, характерные для нормальной беременности Синдром запястного канала (карпальный туннельный синдром) во время беременности возникает в 21-62% случаев в результате сдавления срединного нерва в запястном канале, и характеризуется ощущением покалывания, жгучей болью, онемением руки, а также снижением чувствительности и моторной функции кисти. Нормальная беременность – одноплодная беременность плодом без генетической патологии или пороков развития, длящаяся 37-41 недель, протекающая без акушерских и перинатальных осложнений. Нормальная беременность диагностируется при визуализации одного жизнеспособного эмбриона/плода (определяется сердцебиение эмбриона/плода) без пороков развития в полости матки при ультразвуковом исследовании (УЗИ) органов малого таза и плода. Жалобы, характерные для нормальной беременности Синдром запястного канала (карпальный туннельный синдром) во время беременности возникает в 21-62% случаев в результате сдавления срединного нерва в запястном канале, и характеризуется ощущением покалывания, жгучей болью, онемением руки, а также снижением чувствительности и моторной функции кисти.
Беременность – это физиологический процесс, происходящий в организме женщины и заканчивающийся рождением ребенка. Первым и самым важным пунктом в начале беременности является консультация врача акушера-гинеколога, во время которой подтверждается факт беременности и определяется ее срок, проводится общий и гинекологический осмотр, также составляется план дальнейших обследований, осмотров, и даются рекомендации по образу жизни, питанию, назначаются необходимые витамины и лекарственные препараты (при необходимости).Кратность посещения врача акушера-гинеколога беременной женщиной с нормально протекающей беременностью составляет от 7 до 10 раз. Оптимальным временем первого визита к врачу является 1-й триместр беременности (до 10 недель). Вы должны четко соблюдать все рекомендации врача, своевременно проходить плановое обследование, соблюдать рекомендации по правильному образу жизни во время беременности, а именно: Немаловажным для беременной женщины является ее эмоциональный фон. На всем протяжении беременности Вам нужно избегать стрессовых ситуаций и эмоциональных переживаний. Половые контакты во время беременности не запрещены при Вашем нормальном самочувствии. В случае болей, дискомфорта, появлении кровянистых выделений при половых контактах, а также при появлении зуда, жжения во влагалище и белей необходимо прекратить половые контакты и обратиться к врачу. Если у Вас резус-отрицательная кровь, то Вашему мужу желательно сдать анализ на определение резус-фактора. При резус отрицательной принадлежности крови мужа Ваши дальнейшие исследования на выявления антирезусных антител и введение антирезусного иммуноглобулина не потребуются. Начиная со второй половины беременности, Вам рекомендуется посещать курсы для будущих родителей, где Вам будут даны ответы на возникающие во время беременности вопросы.
Тревожные проявления при которых Вы должны незамедлительно обратиться к врачу женской консультации или родильного дома:
- Рвота более 5 раз в сутки,
- потеря массы тела более 3 кг за 1-1,5 недели,
- повышение артериального давления выше 120/80 мм рт. ст.,
- проблемы со зрением, такие как размытие или мигание перед глазами,
- сильная головная боль,
- боль внизу живота любого характера (ноющая, схваткообразная, колющая и др.),
- эпигастральная боль (в области желудка),
- отек лица, рук или ног,
- появление кровянистых или обильных жидких выделений из половых путей,
- лихорадка более 37,5,
- отсутствие или изменение шевелений плода на протяжении более 12 часов (после 20 недель беременности).
Во время беременности рекомендовано проведение следующих исследований: Каждая беременная обязательно должна посетить кабинет антенатальной охраны плода, в котором проводятся ультразвуковые скрининговые исследования: I исследование в сроке 11 — 13 недель 6 дней, II исследование – в 18 — 20 недель 6 дней. При наличии необходимых показаний могут быть назначены дополнительные УЗИ. Сразу после проведения I скрининга пациентка направляется на обязательную сдачу крови для программного расчёта индивидуального риска хромосомной патологии плода и осложнений беременности. Для оценки состояния плода проводится кардиотокография (КТГ) с 33 недель беременности с кратностью 1 раз в 2 недели. Во время беременности пациентка находится под наблюдением врача-терапевта и медицинского психолога женской консультации. Помимо этого, необходимо посетить врача-стоматолога, врача-офтальмолога, а также по показаниям других специалистов.
Во время беременности пациенткам назначается пероральный прием фолиевой кислоты на протяжении первых 12 недель беременности в дозе 400 мкг в день и пероральный прием препаратов йода (калия йодида) на протяжении всей беременности в дозе 200 мкг в день. По показаниям назначается пероральный прием препаратов кальция на протяжении всей беременности в дозе 1 г/день, витамина D. Беременным пациенткам группы низкого риска авитаминоза не рекомендовано рутинное назначение приема поливитаминов.
Беременной необходимо следовать рекомендациям врача акушера-гинеколога по контролю за прибавкой массы тела, поскольку и избыток массы и дефицит веса могут привести к развитию осложнений беременности. Во время беременности противопоказаны работы, связанные с длительным стоянием или с излишней физической нагрузкой, работы в ночное время и работы и работы, вызывающие усталость. Следует отказаться от работы, связанной с воздействием рентгеновского излучения. При нормальном течение беременности рекомендована умеренная физическая нагрузка (20-30 минут в день). Следует избегать физических упражнений, которые могут привести к травме живота, падениям, стрессу (например, контактные виды спорта, такие как борьба, виды спорта с ракеткой и мячом, подводные погружения). При нормальном течении беременности пациентке не противопоказана половая жизнь. В случае нарушений микрофлоры влагалища рекомендуется воздержание от половой жизни до восстановления микробиоты влагалища. При длительных авиаперелетах рекомендуется ходьба по салону самолета, обильное питье, исключение алкоголя и кофеина, и ношение компрессионного трикотажа на время полета. При путешествии в автомобиле рекомендовано использование трехточечного ремня, где первый ремень протягивается под животом по бедрам, второй ремень – через плечи, третий ремень – над животом между молочными железами. Беременным пациенткам рекомендуется отказ от курения и приёма алкоголя. Вегетарианство во время беременности увеличивает риск задержки развития плода, поэтому рекомендуется полноценное питание — употребление пищи с достаточной калорийностью, содержанием белка, витаминов и минеральных веществ, получаемых в результате употребления в пищу разнообразных продуктов, включая зеленые и оранжевые овощи, мясо, рыбу, бобовые, орехи, фрукты и продукты из цельного зерна.
При путешествии в тропические страны, а также в случае эпидемий, рекомендуется проведение вакцинации с применением инактивированных и генно-инженерных вакцин, анатоксинов, оральной полиовакцины. Беременная пациентка подписывает информированное добровольное согласие на проведение вакцинации. Со второго триместра не противопоказаны трёхвалентные инактивированные вакцины женщинам, у которых беременность совпадает с сезоном гриппа. При необходимости вакцинации во время беременности проводится консультация с инфекционистом и эпидемиологом. Заболевание, от которого производится вакцинация Вакцинация во время беременности Комментарий Грипп В сезон гриппа во 2-3-м триместре, в группе высокого риска — с 1-го триместра Трёх-четырехвалентные инактивированные вакцины COVID-19 Срок беременности – согласно инструкции к вакцине Вакцины для профилактики COVID-19** согласно инструкции к вакцине Краснуха* Нет Беременность должна планироваться не ранее, чем через 2 месяца после вакцинации Ветряная оспа* Нет Беременность должна планироваться не ранее, чем через 3 месяца после вакцинации Туберкулез* Нет Корь* Нет Эпидемический паротит* Нет Желтая лихорадка* Нет Только по эпидемиологическим показаниям Ку-лихорадка* Нет Туляремия* Нет Чума* Нет Сибирская язва* Нет Бруцеллез* Лихорадка Эбола Нет Безопасность не доказана Брюшной тиф Нет Безопасность не доказана Холера Нет Безопасность не доказана Лептоспироз Нет Безопасность не доказана ВПЧ-инфекция Нет Безопасность не доказана Гепатит А Да Только в случае высокого риска инфицирования Гепатит В Да Только в случае высокого риска инфицирования. Вакцины, не содержащие консервантов. Менингококковая инфекция Да Только в случае высокого риска инфицирования Пневмококковая инфекция Да Только в случае высокого риска инфицирования Полиомиелит Да Только в случае высокого риска инфицирования Бешенство Да Лечебно-профилактическая иммунизация Клещевой энцефалит Да Только в случае высокого риска инфицирования Дифтерия, коклюш столбняк, Да В случае высокого риска инфицирования * – живая вакцина, противопоказана во время беременности
Первый триместр 1-ая - 12-ая неделя. В это время закладываются основные органы будущего малыша, а сам он очень чувствителен к внешним факторам. Начало развития эмбриона Вторая неделя развития На третьей неделе после зачатия начинают формироваться важнейшие органы будущего ребенка. Изначально будущий младенец представляет собой лишь скопление клеток размером с головку булавки. К четвертой неделе интенсивно происходит развитие пуповины и органов дыхания, а также закладывается основа будущего мозга. Сердцебиение зародыша еще медленное, но со временем его частота возрастает, достигая к девятой неделе около 180 ударов в минуту и стабилизируясь на уровне 120–160 ударов во втором триместре. Что касается самочувствия беременной, то оно может сильно различаться. Некоторые женщины вовсе не замечают изменений, в то время как другие сталкиваются с эмоциональными колебаниями и вздутием живота. Часто с четвертой недели начинают проявляться первые симптомы токсикоза, которые обычно уменьшаются к двенадцатой неделе беременности. Пятая неделя беременности Шестая неделя беременности Развитие плода: 7 и 8 недели На девятой неделе беременности происходит формирование внешних половых органов у будущего ребенка. Хотя эмбрион уже способен к движениям, мать пока не может их ощутить. С десятой недели процесс развития достигает важной вехи: эмбрион преобразуется в плод. Это время, когда у малыша формируются все ключевые органы и системы, а также исчезает эмбриональный хвост. Одиннадцатая неделя ознаменуется началом работы костного мозга в полную силу, что важно для иммунной системы плода. В этот период зарождается процесс синтеза иммуноглобулинов, что является первым шагом в формировании собственного иммунитета ребенка. Второй триместр беременности: 13–28 недели Когда наступает 12-я неделя, начинается интенсивное развитие костей и хрящей у плода. Его лицо обретает определенные контуры, а благодаря сердечной деятельности кровь активно циркулирует по телу ребенка. Малыш уже способен к движениям, а на пальцах рук и ног формируются первые ногтевые пластины. С наступлением второго триместра большинство дискомфортных ощущений, свойственных первым неделям, уходят. Тело матери приспосабливается к новым условиям, чтобы обеспечить все необходимое для развития ее растущего ребенка. К концу первого триместра, на протяжении 13-й недели, происходит формирование важных органов у ребенка: глаза и уши уже определены, ногтевые пластины и зубные зачатки начинают развиваться. В это время у беременных женщин наблюдается повышение кровотока в почках, что ведет к сохранению воды и солей в организме, иногда вызывая отечность, которая обычно уходит после рождения ребенка. Пуповина, состоящая из трех сосудов, приобретает прочную структуру. На следующей, 14-й неделе, малыш начинает испытывать икоту и тренироваться в дыхательных движениях. Внешние пропорции тела становятся более сбалансированными, идет активный рост. Реснички, брови и волосы на голове становятся заметными. Развивается слуховая система, позволяющая ребенку улавливать различные звуки, включая музыку и голоса. 15-я неделя 16-я неделя На пороге 17-й недели женщина начинает ощущать первые толчки малыша, напоминающие нежное покалывание, словно бабочки порхают внутри. Малютка в это время уже достигает приблизительно 13 см в длину и весит около 140 г. С наступлением 18-й недели, активность младенца усиливается — он вольготно переворачивается в расширившейся матке. Эти изменения могут сопровождаться некоторым дискомфортом у матери в виде натяжения мышц и связок в области живота, что иногда приводит к ощущению боли. 19-я неделя 20-я неделя 21-я неделя Неделя 22 Неделя 23 Неделя 24 Неделя 25 Неделя 26 Развитие плода на 27-й неделе Третий триместр беременности: с 28 по 40 неделю Важные изменения на 30-й неделе 32–34 недели 35 неделя 36 неделя 37 неделя Роды и сроки беременности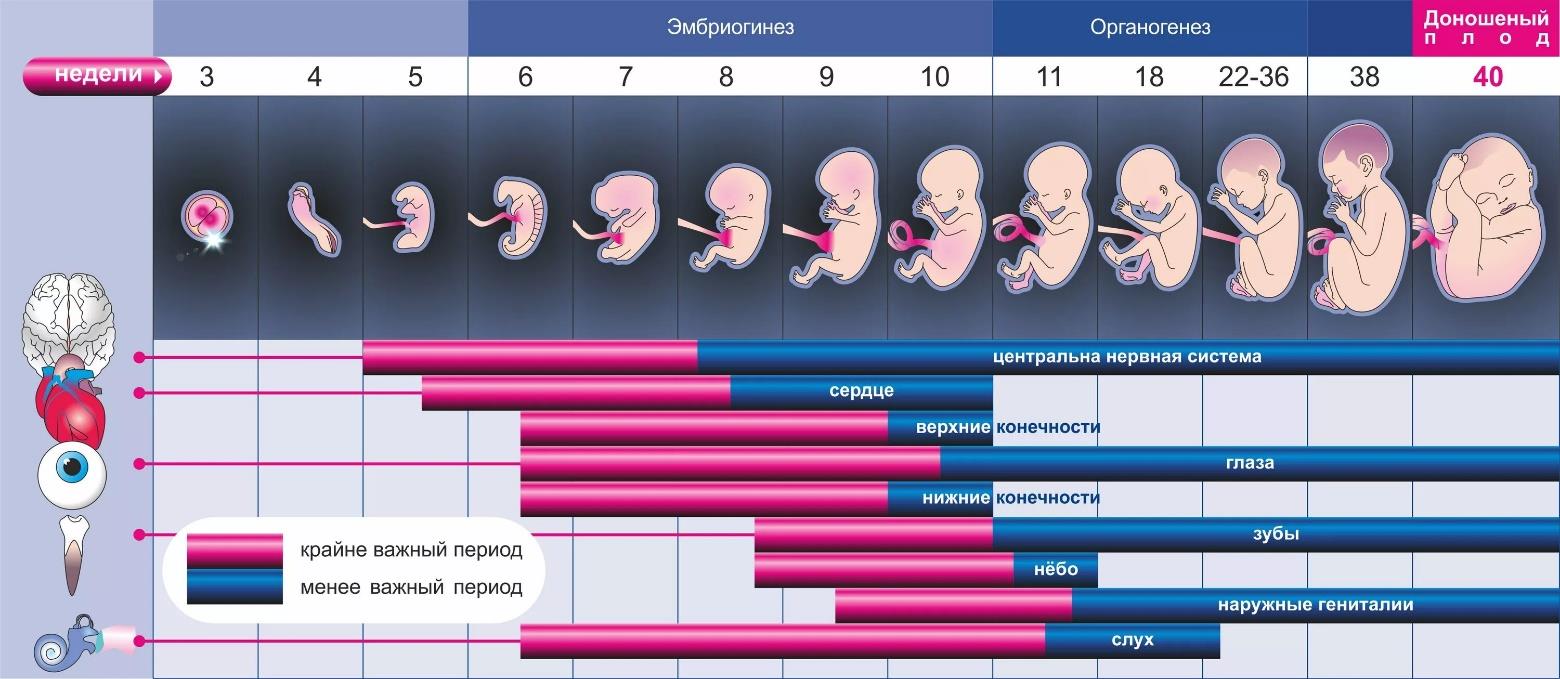
На старте первой недели: сперматозоид соединяется с яйцеклеткой, в результате чего формируется зигота. После этого зигота направляется в матку через фаллопиевы трубы, где проходит стадии деления и роста. К концу недели зигота внедряется в слизистую оболочку матки.
На протяжении следующих семи дней эмбрион продолжает активно развиваться, достигая размеров сравнимых с маковым зерном и состоя из нескольких клеток. В этот период для поддержания жизнедеятельности зародыша необходимы питательные вещества и кислород, которые он получает благодаря желточному мешку.
На этом этапе начинается формирование важного органа — плаценты, которая становится своеобразным мостом между матерью и растущим младенцем. Плацента обеспечивает питательными веществами и кислородом, а также выполняет защитную функцию. В этот период запускается развитие рук, ног, а также зарождаются основы органов зрения и слуха.
На ультразвуковом исследовании уже можно увидеть эмбрион. Несмотря на отсутствие внешних изменений, у беременной могут начаться изменения, такие как учащение позывов к мочеиспусканию и появление пигментации. Эти пятна возникают вследствие изменений в процессе производства меланина, который отвечает за оттенок кожи.
К концу седьмой недели беременности заметно прогрессирует развитие внутренних органов будущего ребенка. Формируются основные системы тела, включая дыхательную и пищеварительную, а также начинается образование коры головного мозга. Беременные могут ощущать повышенную утомляемость и болезненность груди. На следующей, восьмой неделе, у эмбриона уже можно определить индивидуальную группу крови, его вес достигает приблизительно одного грамма. Продолжается развитие важных анатомических структур: формируются конечности, развиваются желудочные отсеки, начинается формирование языка и органов вкуса. При помощи ультразвукового исследования уже возможно увидеть голову плода.
На данном этапе происходит укрепление скелета у будущего ребенка. У малышей мужского пола начинает производиться гормон тестостерон. Активизация кровообращения и усиленная работа сердечной мышцы могут привести к повышению кровяного давления, что, в свою очередь, вызывает головные боли и ощущение головокружения.
На этой стадии уже возможно узнать пол ребенка благодаря ультразвуковому исследованию. Кожные покровы плода очень тонкие, имеют красноватый цвет и покрыты тонкими волосиками. Ребенок продолжает активно расти и на данный момент его размер составляет приблизительно 14 см в длину, вес достигает около 125 г.
На данном этапе рост ребенка продолжается, однако его кожные покровы еще сохраняют морщинистость, связанную с малым количеством подкожного жира. Начинает происходить формирование ногтей и ресниц у плода.
Ребенок начинает проявлять больше активности, что заметно для матери по учащенным движениям. Малыш с этого периода способен на изменение мимики, а его половые органы уже полностью сформированы.
В это время женщина отмечает увеличение своего веса, хотя живот все еще остается относительно маленьким. Происходит уменьшение или полное исчезновение симптомов токсикоза и усталости.
На этом сроке ребенок в утробе начинает учиться координировать движения своих век, то есть может их открывать и закрывать.
Активность младенца в материнской утробе повышается, хотя большую часть времени он все еще спит. Черты лица уже четко прорисованы.
К концу этой недели легкие плода практически полностью сформированы. Размеры малыша достигают 30 сантиметров в длину, а его вес приближается к 600 граммам.
Плод усиливает свою двигательную активность, ощущая больше свободы в утробе.
В это время происходит ускорение в наборе веса ребенком, который опережает его рост. Вес малыша составляет примерно 760 граммов, при росте в 35 сантиметров.
На данном этапе беременности малыш уже способен различать свои конечности и имеет возможность сосать палец. Происходит интенсивное формирование мозга и нервных путей.
С этого периода начинается усиленное созревание легких, процесс которого продлится еще несколько недель. Также происходит укрепление скелета ребенка.
В этот период большинство времени эмбрион спит. Обычно он занимает позицию головой вниз, подготавливаясь к родам.
К этому моменту малыш уже плотно умещается в утробе, занимая стабильное положение.
На этом этапе кожа младенца становится ровной и приобретает розовый оттенок. Также завершается развитие легких и системы пищеварения.
На тридцать седьмой неделе беременности младенец достигает полной зрелости. Мать может ощущать давление в нижней части живота из-за того, что ребенок опускается ниже в преддверии рождения.
В период между 38 и 40 неделями беременности вероятность начала родов очень высока. Это время, когда они могут произойти внезапно. В интервале 41–42 недель беременность все еще считается в рамках нормы, хотя и приближается к своему максимальному сроку. Продолжительность беременности свыше этих недель классифицируется как переношенная, что требует дополнительного внимания медицинских специалистов.
После успешного зачатия происходит слияние биологических систем матери и ее будущего ребенка. В результате включаются пусковые механизмы физиологического процесса, названного «омолаживающая сыворотка»: Имеется четкая взаимосвязь поздней беременности и омоложения женского организма. Несмотря на определенные риски, поздняя беременность, оказывает положительное влияние на организм матери. Во время беременности в кровь женщины выбрасывается повышенное количество гормонов. Они способствуют мобилизации защитных сил организма. Женщины, имеющие хотя бы одного ребенка, живут на несколько лет дольше своих нерожавших сверстниц. Кроме того, в их организме происходят следующие изменения: С наступлением беременности будущая мама больше обращает внимание на свое здоровье, заботясь о малыше. Она старается больше отдыхать, гулять на свежем воздухе, соблюдать режим дня. Все это позитивно отражается на состоянии ее здоровья и внешнем виде Самое главное, у Вас будет маленький человечек, которого вы будете любить всю жизнь. Он сплотит Вашу семью и будет для Вас источником радости.
Нормальные роды — это своевременные (в 37 — 41 неделю беременности) роды одним плодом, начавшиеся самостоятельно, с низким риском акушерских осложнений к началу родов, прошедшие без осложнений, при которых ребенок родился самопроизвольно в головном предлежании, после которых пациентка и новорожденный находятся в удовлетворительном состоянии. Часто задаваемые вопросы по поводу родов: Как протекают роды? Как следует вести себя во время родов? Буду ли я испытывать боль во время родов? Будут ли мне обезболены роды? Надо ли мне брить волосы на промежности до родов? Будет ли мне проведена очистительная клизма до родов? Какие вмешательства будут мне проводиться во время родов со стороны медицинского персонала? Могу ли я есть и пить во время родов? Смогу ли я пользоваться туалетом во время родов? Как провести профилактику разрывов родовых путей? Что произойдет, когда ребенок родится? Когда будет перерезана пуповина? Как долго я пробуду в родильном отделении после родов?
Роды состоят их 3-х периодов. Первый период родов — время от начала родов до полного раскрытия маточного зева. Этот период родов состоит из латентной и активной фазы. Латентная фаза характеризуется слабыми сокращениями матки (иногда болезненными) и медленным раскрытием шейки матки до 5 см. Эта фаза может длиться до 20 часов у первородящих женщин и до 14 часов у повторнородящих женщин. Активная фаза характеризуется регулярными болезненными сокращениями матки (схватками) и раскрытием шейки матки до полного раскрытия. Продолжительность активной фазы обычно не превышает 12 часов в первых родах и 10 часов в последующих родах. Схватки во время активной фазы происходят 1 раз в 2-3 минуты. Второй период родов — время от полного раскрытия маточного зева до рождения ребенка. Во время этого периода пациентка ощущает сильное желание тужиться (потуги), которые возникают каждые 2-5 минут. Продолжительность второго периода родов при первых родах обычно составляет не более 3 часов, при повторных — не более 2 часов, но при использовании эпидуральной аналгезии продолжительность может быть на час больше. Третий период родов — время от рождения ребенка до рождения последа. Обычно третий период родов завершается в течение 15-30 минут.
При отсутствии противопоказаний во время родов, особенно в первом периоде, рекомендована активность и принятие удобной для Вас позы. Во время потуг также поощряется свободное удобное для Вас положение, если это не мешает контролю состояния плода и оказанию пособия в родах.
Обычно роды сопровождаются болезненными ощущениями во время схваток (примерно 60 секунд) с последующим расслаблением. Необходимо правильно дышать и быть спокойной для минимизации болезненных ощущений.
Первоначально рекомендуется применить немедикаментозные методы обезболивания родов, такие как правильная техника дыхания, использование мяча, массаж, теплые компрессы, холод на спину в случае болей в пояснице и другие, которые оказываются эффективными в большинстве случаев. При неэффективности немедикаментозных методов при Вашем желании, отсутствии противопоказаний и возможности медицинской организации может быть проведена эпидуральная анальгезия. Следует знать, что эпидуральная анальгезия ассоциирована с повышенным риском удлинения продолжительности родов.
Нет, бритье волос на промежности не обязательно, и делается только по Вашему желанию.
Нет, очистительная клизма не обязательна, и может быть сделана только по Вашему желанию.
Вам будет установлен венозный катетер (обычно в локтевую вену) с целью возможности быстрой помощи при кровотечении в случае его начала. Также Вам будут проводиться влагалищные исследования — при поступлении в стационар, затем каждые 4 часа в активную фазу первого периода родов и каждый час во время потуг, а также в случае наличия показаний, например, перед эпидуральной анальгезией или при излитии околоплодных вод, и после родов для оценки целостности родовых путей и зашивания разрывов в случае их выявления. Еще Вам будет проводиться пальпация плода (определение его положения через брюшную стенку) и аускультация плода (выслушивание сердцебиения плода) при помощи акушерского стетоскопа, а в случае выявления каких-либо нарушений — кардиотокография (КТГ) плода. Возможно, потребуется проведение УЗИ плода при нарушении его состояния или для уточнения его положения. Сразу после рождения ребенка через венозный катетер Вам будут введены утеротоники для профилактики кровотечения.
Во время родов рекомендован прием жидкости и при отсутствии противопоказаний — легкой пищи. При этом прием твердой пищи не рекомендован.
Во время родов Вам необходимо регулярно мочиться, и Вы можете пользоваться туалетом и душем при наличии данной возможности в медицинской организации. В противном случае Вам будет предоставлено индивидуальное судно.
Для профилактики разрывов промежности и влагалища можно использовать пальцевой массаж промежности с гелем и теплый компресс на промежность, намоченной теплой водой (43°С), во втором периоде родов, который может быть проведен акушеркой при наличии возможности.
Когда Ваш ребенок родится при отсутствии осложнений он будет положен Вам на живот для установления контакта кожа-к-коже, укрыт, и максимально рано приложен к груди. Вся дальнейшая обработка ребенка (взвешивание, закапывание глаз, обтирание, осмотр врача-неонатолога) будут проведены позже в родильном зале.
При отсутствии противопоказаний показано отсроченное пересечение пуповины – не ранее 1 минуты и не позднее 3-х минут от момента рождения ребенка.
Обычно время наблюдения в родильном отделении не превышает 2-х часов, после чего Вы с ребенком будете переведены в послеродовое отделение.
Если у Вас были выявлены показания для оперативного родоразрешения путем операции кесарева сечения. Кесарево сечение является распространенной операцией и выполняется в 25-30% всех родоразрешений. Обычно (при отсутствии особых показаний) кесарево сечение выполняется в 39-40 недель беременности. Для родоразрешения Вас заблаговременно госпитализируют в акушерский стационар. В случае начала родовой деятельности или разрыва плодных оболочек до предполагаемой даты родоразрешения, Вам необходимо срочно вызвать бригаду скорой помощи для госпитализации в акушерский стационар. В стационаре Вам будет выполнен необходимый перечень лабораторных и инструментальных исследований в зависимости от акушерской ситуации. При плановой госпитализации Вы будете должны отказаться от приема пищи за 8 часов, и прозрачных жидкостей – за 2 часа до планируемого родоразрешения. К прозрачным жидкостям относятся вода, фруктовый сок без мякоти, газированные напитки, чай и кофе. Перед операцией Вас проконсультируют врач-акушер-гинеколог и врач-анестезиолог-реаниматолог. Вы будете обязаны сообщить врачам обо всех известных Вам проблемах, связанных с Вашим здоровьем, наследственностью, аллергических реакциях, индивидуальной непереносимостью лекарственных препаратов и продуктов питания, а также о курении табака, злоупотреблении алкоголем или наркотическими препаратами в настоящее время и в прошлом. Врач-анестезиолог-реаниматолог выберет наиболее подходящий для Вас вид обезболивания во время операции. Перед операцией Вам будет необходимо надеть на ноги компрессионный трикотаж для профилактики тромбоэмболических осложнений, который Вы будете носить на протяжении всего послеоперационного периода. Вы будете должны удалить волосы с области предполагаемого разреза (промежность, лобок, нижняя часть живота). Также перед операцией Вам проведут антибиотикопрофилактику для снижения риска гнойно-воспалительных послеоперационных осложнений. В операционной Вам установят внутривенный катетер и мочевой катетер на время и первые часы после операции. Вы должны быть осведомлены, что во время операции могут возникнуть различные осложнения, которые могут потребовать дополнительных вмешательств и переливания препаратов, влияющих на кроветворение и кровь. В послеоперационном периоде Вы будете переведены в палату интенсивной терапии на необходимое время в зависимости от Вашего состояния. В послеоперационном периоде Вам продолжат обезболивание, будет предложена ранняя активизация для снижения риска послеоперационных осложнений: раннее присаживание в кровати и вставание, обычно, в 1-е сутки после родов. Прием прозрачных жидкостей возможен сразу после родоразрешения, прием пищи – через несколько часов после родов. Время прикладывание ребенка к груди зависит от Вашего состояния и состояния Вашего ребенка, но при отсутствии показаний практикуется раннее прикладывание: во время операции или сразу после нее. Удаление шовного материала проводится в стационаре или после выписки в случае необходимости, так как в ряде случаев практикуется применение рассасывающегося шовного материала. После выписки из стационара Вы должны будете соблюдать лечебно-охранительный режим на протяжении первых месяцев: ограничение подъема тяжестей (>5 кг), воздержание от половой жизни, а при ее возобновлении – использование методов контрацепции по рекомендации Вашего лечащего врача-акушера-гинеколога, ограничение физической нагрузки. Вы должны будете посетить Вашего лечащего врача-акушера-гинеколога через 1-1,5 месяца после родоразрешения. Планирование следующей беременности, учитывая наличие у Вас рубца на матке, рекомендовано не ранее чем через 1 год после родоразрешения после контрольного УЗИ с оценкой состояния рубца. Вы должны знать, что кесарево сечение является достаточно безопасной операцией, однако возможны осложнения во время ее проведения и в послеоперационном периоде: Также Вы должны быть осведомлены, что наличие рубца на матке может в дальнейшем снизить Вашу фертильность (способность к зачатию и деторождению). Также Вы должны знать, что после оперативного родоразрешения чаще, чем после родов через естественные родовые пути, отмечается снижение лактации. Определение показаний к родоразрешению путем КС В плановом порядке родоразрешение путем КС рекомендовано при: Родоразрешение путем КС рекомендовано при гистеротомии в анамнезе (перфорация матки, иссечение трубного угла, иссечение рудиментарного рога, корпоральное КС в анамнезе, Т-образный или J-образный разрез) или при наличии препятствия со стороны родовых путей для рождения ребенка (анатомически узкий таз II и более степени сужения; деформация костей таза; миома матки больших размеров, особенно в области нижнего сегмента, препятствующая деторождению через естественные родовые пути; рубцовые деформации шейки матки и влагалища после предшествующих операций, в том числе после разрыва промежности III-IV степени; рак шейки матки, кроме преинвазивных и микроинвазивных форм рака шейки матки). Рождение плода <2500 г или > 3600 г в тазовом предлежании не является нарушением клинических рекомендаций. Оперативное родоразрешение женщин с тазовым предлежанием носит рекомендательный характер и зависит от паритета женщины и акушерской ситуации. Для профилактики неонатального герпеса планировать родоразрешение путем кесарева сечения всем беременным, у которых первичный эпизод генитального герпеса возник после 34-й недели беременности или были выявлены клинические проявления генитального герпеса накануне родов, т.к. в этом случае существует значительный риск вирусовыделения во время родов. Родоразрешение путем КС рекомендовано при ВИЧ инфекции при вирусной нагрузке перед родами >1000 копий/мл, неизвестной вирусной нагрузке перед родами или неприменении противовирусной терапии во время беременности и/или непроведении антиретровирусной профилактики в родах. В неотложном порядке Рекомендовано при преэклампсии тяжелой степени, HELLP синдроме при беременности и в родах (при отсутствии условий для быстрого родоразрешения через естественные родовые пути). Плановое родоразрешение путем КС рекомендовано проводить в 39-40 недель беременности.
Одним из важных элементов ведения беременных является психопрофилактическая подготовка к родам, включающая комплекс психопрофилактических, психотерапевтических мероприятий.
Основными задачами психопрофилактической подготовки беременных к родам являются:
Обезболивание во время родов — это важный аспект, который может обеспечить беременной женщине комфорт и облегчить процесс родов. Существует несколько методов обезболивания родов, о которых стоит знать. Одним из наиболее распространенных методов обезболивания родов является эпидуральная анестезия. Этот метод позволяет уменьшить или блокировать боль в нижней половине тела, что может помочь женщине в процессе родов. Эпидуральная анестезия обычно применяется в родильных отделениях под контролем опытных медицинских специалистов. Другие методы обезболивания родов могут включать немедикаментозные методы, такие как использование дыхательных техник, массажа, гипноза или ароматерапии. Многие женщины также пользуются поддержкой своих партнеров, дулы (сопровождающих родов) или физическими упражнениями для облегчения боли во время родов. Важно обсудить варианты обезболивания родов с медицинскими специалистами и разработать план обезболивания, который отвечает вашим потребностям и предпочтениям. Как и в хирургии, в акушерстве существуют общий и местный вид анестезии при родах. Применение каждого метода имеет свои четкие показания и технические особенности. При общем наркозе проводится обезболивание за счет введения медикаментов в тело женщины и устранение болевой чувствительности всего тела за счет отключения сознания. Важно помнить — что это далеко не идеальный вид обезболивания именно для родов, наркоз имеет негативные влияния на состояние сознания и зачастую, и на психологический настрой будущей матери. Кроме того, после него необходимо время, чтобы организм пришел в себя, и этот период отхождения от наркоза нередко сопровождается неприятными ощущениями. Наркоз в акушерстве имеет несколько разновидностей: Виды анестезий:
Партнерские роды — это роды с помощником, когда помимо акушерки, врача и других сотрудников роддома вместе с роженицей в родильном зале присутствует близкий ей человек. Чаще всего в роли такого «внештатного» помощника выступает отец ребенка: мужчина помогает женщине в процессе родов и морально, и физически. Таким образом, семья переживает это важнейшее событие вместе. Для многих западных стран практика партнерских родов уже давно стала рядовым явлением. В нашей стране она была редкостью, пока новый Федеральный закон от 21.11.2011 № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» не утвердил право «отцу ребенка или иному члену семьи при наличии согласия женщины и с учетом ее состояния здоровья присутствовать при рождении ребенка». Плюсы и минусы партнерских родов Вопрос о партнерских родах очень деликатный и решается каждой парой индивидуально. Однако есть общие аргументы «за» и «против» родов с помощником, которые надо обязательно проанализировать. Доводы «за» Доводы «против» Подготовка к партнерским родам Помимо полной открытости и доверия в семье, необходимых для партнерских родов, важно, чтобы мужчина прошел соответствующую подготовку. Кстати, папам обучение на курсах будущих родителей дается на удивление легко — обладающие системным мышлением мужчины едва ли не лучше женщин познают все премудрости этапов прохождения родов. Положительный настрой, полная осведомленность о том, что происходит в конкретный период родов, и практические умения помогать женщине перенести боль и страдания во время родовых схваток — это то, что требуется от мужчины в родовом зале. Хорошие результаты дает следующий процесс: дополнительная встреча мужа с врачом, который будет принимать у женщины роды, чтобы тот еще раз объяснил, в чем конкретно будут заключаться функции «внештатного» помощника. У администрации лечебного учреждения, в котором предстоят партнерские роды, необходимо узнать, какие медицинские обследования должен пройти мужчина, чтобы его допустили в родильный зал. Чаще всего это — флюорография, анализы на ВИЧ, гепатит, СПИД и сифилис. Перед тем как ехать в роддом, надо принять душ, одеть чистое нижнее белье и взять с собой новые пластиковые тапочки. Одноразовый костюм и шапочку выдают на месте. Нужно заранее спросить разрешения у администрации роддома вести фото- или видеосъемку. Поведение в родильном зале Партнерские роды возможны только в индивидуальном родильном зале, поэтому о возможности рожать таким образок в конкретном роддоме необходимо узнавать у администраций лечебного учреждения.
Лактация — процесс образования молока в молочных железах с возможностью регулярного его выведения. Начинается он под действием определенных гормонов после рождения ребёнка. Длительность процесса нормальной лактации у женщины находится во временном диапазоне от 5 до 24 месяцев. Количество молока, выделяемого за сутки, может колебаться, в среднем, от 0,6 до 1,3 литров. Пик его выработки наблюдается на первой и второй неделе после родов, затем идет период стабильного выделения, в соответствии с потребностью в нем конкретного ребёнка. Если женщина, в силу каких-либо причин, не прикладывает малыша к груди после родов, то лактация может прекратиться самостоятельно в течение нескольких недель. Доказано многочисленными научными исследованиями, что материнское молоко самым положительным способом сказывается на развитии ребенка. Основные преимущества естественного вскармливания: Выступает полноценным источником питания. Грудное молоко является кладезем белков, жиров, витаминов и других, необходимых растущему организму, полезных макро- и микроэлементов. Содержание полезных в нем веществ может колебаться в зависимости от питания, времени года и общего самочувствия матери. Поэтому крайне важно соблюдать сбалансированное питание, которое будет удовлетворять потребности обоих организмов. Служит дополнительной естественной защитой от заболеваний. Следует отметить, что все вирусы и бактерии, поражающие материнский организм, ведут к выработке иммуноглобулинов, в полной мере присутствующих в молоке. Таким образом ребёнок получает сильную иммунную защиту. Более того, грудное вскармливание способствует развитию собственной системы иммунитета, защищающей организм от различных инфекций. Является профилактикой аллергических заболеваний. Научно доказано, что продолжительное (более года) грудное вскармливание, в сочетании со сбалансированным питанием матери, является действенной профилактикой пищевой аллергии у детей. Способствует правильному формированию прикуса и развитию речевого аппарата. Правильное развитие мышц мягкого неба, которые задействованы в процессе сосания молока, способствуют более легкому воспроизведению звуков, что облегчает становление речи у ребёнка. Способствует нормальному физическому развитию ребёнка. Грудное вскармливание помогает обеспечить правильное соотношение жира и мышц в детском организме. Также оно отвечает за соответствие нормам длины и массы тела ребёнка. Дети на полноценном естественном вскармливании обычно не выходят за допустимые границы показателей, определенных для их возраста. Обеспечивает эмоциональный комфорт ребёнку. Тесная психологическая связь между матерью и ребёнком, сформированная во время грудного кормления, сохраняется на протяжении всей жизни. Отмечено, что такие дети обычно более спокойны, а впоследствии лучше адаптируются в коллективе и во взрослой жизни.

